צרעת
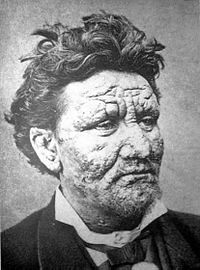 | |
| אדם בן 24 החולה בצרעת | |
| תחום |
מחלות זיהומיות |
|---|---|
| גורם |
Mycobacterium leprae, בפסקה זו רשומה אחת נוספת שטרם תורגמה |
| תסמינים |
דיסטרופיה, mutilation, nasal septal perforation, lagophthalmos, דלקת הקרנית, דימום מהאף, contracture, נמלול, דלדול שרירים, hypoesthesia, דפיגמנטציה, פולינוירופתיה |
| טיפול |
|
| קישורים ומאגרי מידע | |
| eMedicine | article/220455 |
| DiseasesDB | 8478 |
| MeSH | D007918 |
| MedlinePlus | 001347 |
| OMIM | 246300 |
| סיווגים | |
| ICD-10 | A30 |
| ICD-11 |
1B20 |
צרעת, הידועה גם בשם מחלת הנסן[1], היא מחלה זיהומית הנגרמת על ידי החיידק ממין Mycobacterium leprae ויכולה להוביל לעיוותים בגוף ולפצעים אדומים על העור. המחלה קרויה על שם החוקר הנורווגי גרהארד ארמור הנסן (Hansen), שבשנת 1873 זיהה את החיידק הגורם למחלה, המופיע בריכוזים גבוהים מאוד בפצעי הצרעת.
היסטוריה
[עריכת קוד מקור | עריכה]בימי קדם הייתה צרעת שם משותף למספר מחלות, כמעט כמו דבר, והתייחסה בדרך כלל למחלות עור שונות: מחלות מין, שחפת, פסוריאזיס, אקזמה, וגם מחלת הצרעת. פירוש המילה "צרעת" בעברית הוא פריחה על העור. צרעת היא אחת המחלות המעניינות ביותר מנקודת מבט היסטורית, והיה לה חלק משמעותי בתולדות האדם, היא העסיקה רבות את דמיונו ובאה לידי ביטוי רב באמנות. המילה "צרעת" ו"מצורע" מרתיעה רבים עד עצם היום הזה. במצרים, לאורך אלפי שנים, היו מקרי תחלואה בצרעת. הצרעת נזכרת בספר ויקרא, בפרשת מצורע ניתן לקרוא בפירוט על היחס המקראי לחולים במחלה. הירחון נשיונל ג'יאוגרפיק, קבע שפרשת מצורע, שנכתבה לפני כ-3,000 שנה, היא הפעם הראשונה בהיסטוריה שאנו מוצאים נהלים להתמודדות עם מחלה מידבקת. עם זאת, קשה לדעת האם הצרעת המתוארת במקרא היא מחלת הצרעת של ימינו, שלא מתאימה למחלת הנסן. הזיהוי המוטעה בין הצרעת המקראית לבין המחלה המקובלת כיום בשם זה, כנראה נעשה בתרגום השבעים [דרושה הבהרה] כאשר תרגמו את המילה המקראית צרעת למחלת העור שהייתה בזמנם והיא ה"לפרה" הידועה כיום כ"מחלת הנסן".[2] מקובל שאת המחלה הביאו לארץ ישראל חייליו של אלכסנדר הגדול והצרעת המתוארת בברית החדשה היא אכן "מחלת הנסן".
תולדות מחלת הצרעת מתועדים מזה אלפי שנים אף במזרח, בהודו (שם קראו לה קוסטה) ובסין. קיים אף תיעוד של המחלה בפרס עוד משנת 500 לפנה"ס. מחלת הצרעת הגיעה מהמזרח ליוון, ובכתבי היפוקרטס היא נקראת לאוקה, אלא שלא ניתן לדעת בוודאות אם כל אותן מחלות שנקראו "צרעת" אכן היו המחלה שאנו מכירים היום. ביוון הוקמו מקומות מקלט מקודשים לחולי הצרעת, מעין מושבת מצורעים שבראשה עמד כהן דת. בתקופה הביזנטית נחשבו החולים בצרעת לקדושים הסובלים בעולם הזה למען כלל האוכלוסייה, הצרעת אף נקראה בשל כך בתקופה זו "המחלה הקדושה". החברה התייחסה אל חולי הצרעת בייראה אך בד בבד הרחיקה אותם ככל הניתן ממרכזי היישוב.
בימי האימפריה הרומית הגיעה מחלת הצרעת לרומא עם חיילים ששבו מהמזרח, ומשם התפשטה לשאר חלקי אירופה. במאות השביעית והשמינית קיימים כבר דיווחים רבים על מקרי צרעת במדינות דרום אירופה ובמקומות רבים נחקקו חוקים מיוחדים ביחס לחולים במחלה.
החל מהמאה האחת-עשרה המחלה התפשטה במדינות צפון אירופה, כאשר צלבנים ועולי רגל שבו מהמזרח כשהם נגועים במחלה. בשנת 1200 נספרו בצרפת לבדה 2,000 מוסדות לטיפול בחולי צרעת, ובכל המדינות הנוצריות היו מעל 19,000 מוסדות כאלה, ששכנו לרוב מחוץ לתחומי הערים. מצורעים נודו באופן גורף מהקהילה וזאת בטקסים דתיים שמשמעותם הייתה למעשה הכרזת מוות חברתי למצורע. על מצורעים נאסר להינשא, הם צוו ללבוש בגדים מזהים מיוחדים, במקומות רבים חויבו מצורעים להזהיר אחרים מפני בואם על ידי שימוש בפעמון או ברעשן שכונה "הרעשן של לזרוס". בשנת 1313 רצה פיליפ הרביעי ("הנאה") לשרוף את כל המצורעים שבצרפת, אולם צעד קיצוני זה נאסר עליו על ידי הכנסייה. לזרוס הקבצן, שסופר עליו כי שכב ליד דלתו של עשיר כשהיה מכוסה פצעים שכלבים ליקקו, הפך לפטרונם של המצורעים.
בית החולים הראשון למצורעים הוקם בשאלון-אן-שמפאן (Chalons) בשנת 580. בוונציה הוקם בית חולים למצורעים על האי סן לזרו ובפריז נפתח במאה ה-12 בית חולים למצורעים סנט לזרה. בבריטניה הוקדשו בדרך כלל בתי החולים למצורעים לקדוש סנט ג'ורג'. הצרעת הייתה נפוצה מאוד באירופה לקראת סוף ימי הביניים, למשל בשוודיה היו עשרים בתי חולים למצורעים בסוף ימי הביניים. מאז תום ימי הביניים הייתה ירידה הדרגתית במספר מקרי הצרעת באירופה, ירידה שנמשכת עד ימינו. כך, לדוגמה, באמצע המאה התשע-עשרה היו בנורווגיה 2,858 מצורעים ובאמצע המאה העשרים נותרו בה שבעה מצורעים בלבד. באסיה, לעומת זאת, המחלה עדיין נפוצה. כך, באמצע המאה העשרים הייתה הערכה כי בהודו לבדה יש כמיליון חולי צרעת. קיימים מקרי צרעת רבים גם בסין, בקוריאה, ביפן, במיאנמר ובמדינות אחרות. באמצע המאה העשרים היו כ-1.6 מיליון חולי צרעת באפריקה עם ריכוזים גדולים בניגריה ובאתיופיה. בצפון אמריקה, שם לא היה חיסון טבעי לצרעת בקרב אוכלוסיית הילידים, היו באמצע המאה העשרים כ-1,500 חולי צרעת. ההערכה היא כי מהגרים מצפון אירופה הביאו את המחלה לצפון אמריקה. במאה העשרים הייתה המחלה נפוצה מאוד בדרום אמריקה וכנראה הובאה לשם על ידי עבדים אפריקאים. המחלה הגיעה גם ליבשת אוסטרליה, כנראה על ידי פועלים סינים שבאו לעבוד במכרות הזהב ביבשת. ההערכה באמצע המאה העשרים הייתה כי ישנם כ-5–10 מיליון מקרי צרעת בעולם.
יש הטוענים כי בארץ ישראל הפך אתר ההרודיון בתקופה הביזנטית למושבת מצורעים אותו הקימה הקיסרית אודוקיה (אשתו של הקיסר הרומי תאודוסיוס מהמאה הרביעית)[דרוש מקור]. בחיבור מהמאה ה-14 עולה כי בביקורה בירושלים, בנתה הקיסרית משכן לחולי הצרעת וכינתה אותו "פורידיסיה". שמו הערבי של האתר, ג'בל פורידיס ("הר פורידיס", הר הגן) תומך בטענה שהאתר אכן שימש כמקום מושב למצורעים בתקופה זו. אמנם, אף בירושלים עצמה הייתה קיימת מושבת מצורעים בשולי הרובע היהודי, במקום שבו עומד כיום "גן התקומה" הצמוד לחומה, סמוך למגרש החניה של הרובע היהודי. ב-1865 העותקה המושבה אל מחוץ לחומות, למבנה שנבנה במיוחד לצורך כך בשולי שכונת מחנה ישראל (כיום – המנזר הלזריסטי), ובסוף המאה ה-19 הוקם בית החולים הנסן כבית חולים לחולי צרעת. בית החולים ששכן בבניין בשכונת טלביה ליד תיאטרון ירושלים נסגר עקב מיעוט חולים בשלהי המאה ה-20.
טיפול
[עריכת קוד מקור | עריכה]
מחלת הצרעת נחשבה כמחלה חשוכת-מרפא לאורך ההיסטוריה. הכימאית האמריקאית אליס בול פיתחה תרופה שנתנה תוצאות טובות במספר מקרים והייתה בשימוש עד לשנות ה-40 של המאה ה-20. החל משנת 1946 טופלו חולי הצרעת בתרופה דפסון (Dapsone), אולם המינון התרופתי היה חייב להילקח לאורך חודשים ולעיתים שנים, דבר שהיקשה מאוד על החולים. בשנות השישים פותחו תרופות חדשות לטיפול במחלה וכעת הטיפול הוא בקוקטייל MDT (Multi Drug Therapy) הכולל שלוש תרופות:
הטיפול יעיל ככל שניתן בשלב מוקדם של המחלה ולכן חשובה האבחנה המוקדמת. בשלבים מאוחרים יש כבר פגיעה עצבית בלתי הפיכה.
בישראל מטופלים מדי שנה כ-20 חולי הנסן, רובם מארצות אנדמיות באפריקה ובמזרח הרחוק. הטיפול נעשה ב"מרפאת הנסן" השוכנת בבית הבריאות שטראוס בירושלים והוא באחריות בית החולים הדסה עין כרם, ולמעשה הוא המרכז הארצי למחלת הנסן, ומנהלת המרכז היא ד״ר קרן אולשטיין-פופס. הטיפול הוא חינם והתרופות מסופקות על ידי ארגון הבריאות העולמי. מיד לאחר התחלת הטיפול החולה כבר אינו מדבק ולכן אין צורך עוד בהסגר.
לרוב החולים במחלה בצורתה הקלה, די בטיפול תרופתי לאורך שישה חודשים להשגת מרפא. הטיפול במקרים הקשים ביותר אורך כשנתיים. אלה המטופלים תרופתית בטרם הופיעו תסמינים גופניים של המחלה, לא יסבלו מנכות כלשהי. לאלה הסובלים מהתופעות המגבילות הנגרמות מהצטברות רעלני חיידקים מתים בגוף, ישנו טיפול סטרואידי המקל על התסמינים.
הכחדת מחלת הנסן מהעולם היא אתגר שבפניו ניצבים מספר מכשולים: הצורך להגיע לאוכלוסיות שעדיין אינן מקבלות את קוקטייל התרופות למחלה, שיפור באמצעי אבחון המחלה, הבאת חולים במחלה לשירותי בריאות ברמה מתאימה ובמחיר נמוך, וכן שינוי דעת הקהל והסרת חסמים תרבותיים (טאבו) ארוכי-שנים כלפי מחלה שחוליה נחשבים ל"מזוהמים", מוחרמים ומקוללים. חולים המתגוררים בקהילות שבהן קיים יחס מפלה לחולים במחלה, גורם להם להסתיר את מחלתם ובכך נמנע איתורם והטיפול בהם. מאז 1995 מספק ארגון הבריאות העולמי (WHO) את קוקטייל התרופות לטיפול במחלה לכל המדינות שבהן קיימים מקרי צרעת. בדצמבר 2005, נחתם הסכם בין ארגון הבריאות העולמי לבין חברת התרופות נוברטיס, ולפיו החברה תספק את הקוקטייל חינם לפחות עד סוף 2025.[3][4]
צרעת הוגדרה על ידי ארגון הבריאות העולמי כאחת מתוך 17 מחלות טרופיות מוזנחות שיש למגר מהעולם.[5][6]
היבטים קליניים
[עריכת קוד מקור | עריכה]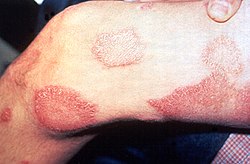
מחלת הנסן מתפתחת באופן איטי ביותר בגוף, תקופת ה"דגירה" של החיידק בגוף היא בדרך כלל חמש שנים, אולם יכולה לארוך אף עשרים שנה. מחלה זיהומית כרונית זו פוגעת בדרך כלל בעור, בקצות העצבים ובקרומים הריריים בגוף, אולם יש לה מגוון רחב של ביטויים בגוף. החיידק פוגע בעיקר בעצבים הפריפרים. באבחנה הקלינית יש להתרכז בשלושה דברים:
- נגעים בעור – חולי צרעת מסווגים לשני סוגים צרעת טוברקולואידית (שחפתית) (tuberculoid leprosy) או צרעת לפרומטוזואית (lepromatous leprosy). צרעת שחפתית היא קלה יותר ומאופיינת בנגע עור בעל צבע שונה, בודד או בודדים. צרעת לפרומטוזואית מאופיינת בנגעי עור מפושטים, תפיחות בעור, קילופי עור, התעבות העור ומעורבות של רירית האף, הגורמים לסתימת האף ולדימומים. הנגע הקלסי הוא לבן בעור שחום-שחור ואדום בעור לבן. באזור הנגע התחושה העצבית ירודה.
- עצבים מעובים – החיידק תוקף את העצבים הפריפרים ומעבה אותם. הוא פועל בעיקר בעצבים הקרובים לעור שבהם הטמפרטורה יותר נמוכה. בבדיקה אפשר למשש "חבלים" של העצב האולנרי במרפק וכן בעצבים אחרים.
- פגיעה בתחושה – הפגיעה בעצבים הפריפרים גורמת לירידה בתחושת הכאב ולנזק רקמתי בלי שהחולה ירגיש כאב. לכן יכול להתפתח זיהום שיצריך כריתת חלק מהגפה. בניגוד לאמונה עממית מקובלת, מחלת הנסן אינה גורמת לנשירת איברים, אלא לתופעות זיהומיות הגורמות לעיוותים בגוף ונמק רקמות.
אבחנה
[עריכת קוד מקור | עריכה]החיידק "מיקובקטריום לפרה" המחולל את מחלת הנסן, הוא מתג גראם-חיובי הנצבע בצביעת ציל-נילסן. זה חיידק תוך-תאי הנודד בגוף בתוך תאי מקרופאגים ומתרבה בתאים היסטיוציטים. זה החיידק היחיד המסוגל להתרבות בתאי שוואן במעטפת העצבים ההקפיים. הוא מתרבה בטמפרטורות נמוכות בלבד (22–37 מעלות צלזיוס) ולכן עיקר ביטויי המחלה הם בעור ובעצבים ההקפיים. הוא מתחלק באופן איטי כל 12–16 שעות דבר המסביר את הקצב האיטי של התפתחות המחלה.
אין אפשרות לגדלו בתרבית במעבדה. האבחנה נקבעת על ידי:
- בדיקת כל העור לגילוי הנגעים ובדיקת התחושה בהם, מישוש העצבים ההיקפיים ובדיקת תפקודם.
- לקיחת משטח מהעור למציאת החיידק מיקרובקטריום לפרה בצביעות המיוחדות או בבדיקת PCR.
- ביופסיה מנגעים או עצבים היקפיים מוגדלים.
דרכי הדבקה
[עריכת קוד מקור | עריכה]אף היום אין כל מידע ודאי באשר לדרך שבה מחלת הנסן עוברת מאדם לאדם. רוב החוקרים מאמינים כי החיידק מדביק בדרך של תרסיס הנפלט מדרכי הנשימה (בשיעול או התעטשות). עובדה אחת ידועה באשר להדבקה, שיעור ההדבקה נמוך מאוד. כ-95% מן האוכלוסייה מחוסנים באופן טבעי כנגד חיידק המחלה.
שכיחות
[עריכת קוד מקור | עריכה]לבד מבני אדם, אף חיות אחרות חשופות לחיידק המחלה, ביניהן, סנאיים, ארמדילו, קופים, ארנבות ועכברים. בהתאם לנתונים עדכניים שפרסם ארגון הבריאות העולמי, בין השנים 2003 ל-2004 הייתה ירידה של 21% (107,000 מקרים) במקרי המחלה שאובחנו בעולם. זוהי ירידה עקבית בשנים אלו. בשנת 2004 אובחנו 407,791 מקרי מחלה חדשים בעולם. בשנת 1999 אובחנו 640,000 מקרים, מתוכם 108 מקרים בארצות הברית. בשנת 2000 פרסם ארגון הבריאות העולמי רשימה של 91 מדינות בהן קיימים מקרים של מחלת הנסן, 70% מחולי המחלה היו בהודו, מיאנמר, ונפאל. ההערכה היא כי היום (השנים הראשונות של המאה העשרים ואחת) יש בין מיליון לשני מיליון איש הסובלים נכויות עקב המחלה. אולם חולים שקיבלו טיפול תרופתי יעיל, אינם נושאים עוד את החיידק.
בשנת 2020 החל גידול בשכיחותה של הצרעת בארצות הברית, במיוחד במדינת פלורידה.[7] באוגוסט 2023 דווח על עלייה נוספת במקרי הצרעת בפלורידה.[8][9]
קבוצות סיכון
[עריכת קוד מקור | עריכה]בקבוצת הסיכון להידבקות במחלה נמנים אלה הבאים במגע עם חולים שאינם מטופלים, שבהם מחלה פעילה, מסוג צרעת לפרומטוזואית, ואנשים החיים במדינות שבהן שכיחות המחלה גבוהה ביותר. מחקרים הצביעו על נטייה גנטית להידבק במחלה.
מושבת מצורעים
[עריכת קוד מקור | עריכה]
 ערך מורחב – מושבת מצורעים
ערך מורחב – מושבת מצורעים
בהודו ובפיליפינים קיימות מושבות מצורעים עד ימינו אלה. ארגונים הומניטריים במערב שולחים באופן קבוע חבילות סיוע למושבות מצורעים אלה, בהן אף תחבושות מיוחדות, עשויות כותנה, לחבישת פצעיהם. בשנת 2001 התפרסמה מושבת מצורעים ביפן, כאשר בית משפט מחוזי קבע כי ממשלת יפן לא התייחסה כראוי לחולים אלה והוענקו להם פיצויים.
בפקיסטן, שבה היו 19,398 חולים בשנת 1980, הודברה המחלה, בעיקר הודות לפעולותיה של הנזירה-הרופאה, רות פפאו, שהשקיעה חמישים וחמש שנים מחייה להדברת המחלה במדינה. על מאמציה ופעולותיה קיבלה פקיסטן בשנת 1996 הכרה על ידי ארגון הבריאות העולמי, כאחת המדינות הראשונות באסיה שהצליחו להדביר את מחלת הצרעת.
אישים ידועים שחלו במחלה
[עריכת קוד מקור | עריכה]- בלדווין הרביעי, מלך ירושלים (1161–1185) חלה ונפטר מהמחלה.
- פרנציסקוס מאסיזי, מייסד מסדר הפרנציסקנים. הוכרז כקדוש על ידי הכנסייה בגלל פצעי הסטיגמטה שהיו על גופו. לפי אחת הסברות פצעיו היו תוצאה של מחלת הצרעת (1182–1226).
- היינריך השביעי, מלך סיציליה ומלך גרמניה (1211–1242).
- האב דמיין (אנ), מיסיונר קתולי שסייע לחולים באי מולוקאי שבהוואי ומת מן המחלה (1840–1889).
הארמדיל כעזר נגד צרעת
[עריכת קוד מקור | עריכה]בשנים האחרונות נמצא שחיידק הצרעת מעדיף טמפרטורות נמוכות במקצת, ומכאן פגיעות האיברים הבולטים בגוף – גפיים ואף. טמפרטורת גופו של הארמדיל נמוכה מטמפרטורת האדם, ויש התולים תקווה בשימוש בארמדיל כחיית מעבדה, שניתן להדביקה בקלות יחסית בצרעת האדם, ואז לנסות עליה תרופות חדשות. זה יאפשר לנסות יותר תרופות מאשר אם ניסויי התרופות יהיו רק על בני אדם חולים. מאמר על כך פורסם ב"סיינטיפיק אמריקן".
לאחרונה דווח שחלק ניכר מהארמדילו גם בטבע וגם בגני חיות ופינות חי אכן נגוע בחיידק צרעת האדם.[10] לכן אכילתו או מגע בו עלולים להדביק אדם בצרעת.[11]
ראו גם
[עריכת קוד מקור | עריכה]לקריאה נוספת
[עריכת קוד מקור | עריכה]- בטי מרטין, "בית המנודים"
- ויקטוריה היסלופ, ״האי של סופיה״
- ג׳ף טלריגו, ״דולת הפנינים״
- אברהם מורגנשטרן, "צרעת ומצורעים בירושלים במאות ה-19 וה-20", אור עקיבא: איתי בחור – הוצאה לאור, 2019.
קישורים חיצוניים
[עריכת קוד מקור | עריכה]- ד"ר דרור בר-ניר, צרעת (Leprosy) – המחלה המסתורית מכולן – מאין הגיעה המחלה? מה האמונות שרווחו סביב המחלה הזו? ומהן הדרכים להתגבר עליה?
- מרפאת הנסן (המרכז הארצי למחלת הנסן) בירושלים (אורכב 17.06.2020 בארכיון Wayback Machine)
- שיר אהרון ברם, ירושלים: עיר המצורעים?, הספרנים – בלוג הספרייה הלאומית, 05 ביולי 2023
- ספיר רון, האם הצרעת במקרא היא הצרעת המודרנית המוכרת לנו?, בתוך: ד"ר לאה מזור, על מקרא הוראה וחינוך
- צרעת – קישורים למידע על מצב המחלה באזורים שונים בעולם ולמידע על המחלה עצמה, באתר ארגון הבריאות העולמי
- מחלת הנסן (צרעת) – מידע על המחלה, באתר המרכז לחקר מחלות האמריקאי (CDC)
- בנימין לאו, ארץ משכלת, אבל חן המקום על יושביו, באתר הארץ, 18 באפריל 2007
- דנ"א שנלקח מקבר מתקופת ישו מלמד על המקרה הקדום ביותר של צרעת, אתר האוניברסיטה העברית, 21 בדצמבר 2009
- צרעת, באתר אנציקלופדיה בריטניקה (באנגלית)
 צרעת, דף שער בספרייה הלאומית
צרעת, דף שער בספרייה הלאומית- שיר אהרון ברם, ירושלים של קדושה וצרעת, בבלוג "הספרנים" של הספרייה הלאומית, 5 ביולי 2023
- זיוה שמיר, כל נגוע וכל זב וכל צרוע- על מחלת הצרעת בכתבי עגנון, אתר מב"ע, ינואר 2025
הערות שוליים
[עריכת קוד מקור | עריכה]- ^ משרד הבריאות הורה להשתמש בישראל בשם "מחלת הנסן" ולא צרעת בגלל הקונוטציה השלילית לשם צרעת המשמש בעברית במובנים שונים. (ראו מכתב פליקס זגהר)
- ^ זהר עמר, מהו השחין בלשון חז"ל, אסיא יט, ג–ד, תשנ"ה, עמ' 65–69
- ^ leprosy Novartis (נבדק בתאריך 2021-04-14)
- ^ Leprosy, www.who.int (באנגלית)
- ^ Neglected tropical diseases, WHO | World Health Organization
- ^ Neglected tropical diseases, Uniting to Combat NTDs (באנגלית)
- ^ Case Report of Leprosy in Central Florida, USA, 2022, Emerging Infectious Diseases journal, אוגוסט 2023 (באנגלית).
- ^ דרור בר-ניר, צרעת בפלורידה, 2 באוגוסט 2023.
- ^ פלורידה הופכת למוקד של מחלה תנ"כית עתיקת יומין, באתר Hebrewnews, 31 ביולי 2023.
- ^ Loughry WJ, Truman RW, McDonough CM, Tilak MK, Garnier S, et al. (2009) "Is leprosy spreading among nine-banded armadillos in the southeastern United States?" J Wildl Dis 45: 144–152.
- ^ Han, Xiang Y.; Silva, Francisco J.; Baker, Stephen (בפברואר 2014). "On the Age of Leprosy". PLOS Neglected Tropical Diseases. 8 (2): e2544. doi:10.1371/journal.pntd.0002544. PMC 3923669. PMID 24551248.
{{cite journal}}: (עזרה)
הבהרה: המידע בוויקיפדיה נועד להעשרה בלבד ואינו מהווה ייעוץ רפואי.
