חגורת המנינגיטיס האפריקנית
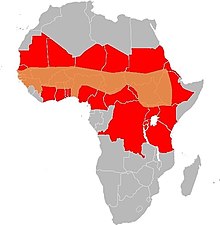
חגורת המנינגיטיס האפריקנית (באנגלית: The African meningitis belt) היא אזור באפריקה שמדרום לסהרה, שבו שכיחות מחלת דלקת קרום המוח (מנינגיטיס) היא מהגבוהות בעולם. חגורת המנינגיטיס האפריקנית מתאפיינת בתחלואת דלקת קרום המוח על רקע של זיהום בחיידקי Neisseria meningitidis. הזן הנפוץ ביותר שגורם למחלה הוא זן A (אחראי ל-80%–85% מהתחלואה המקומית. מעל 90% לפי הערכות אחרות), אם כי הזנים W135, C ו-X של החיידק גורמים אף הם למנינגיטיס באזור זה[1][2][3].
המחלה, שפעמים רבות מגיעה לממדים מגפתיים ממושכים, פוגעת בעיקר בילדים ובמבוגרים צעירים מתחת לגיל 30 וגובה קורבנות רבים[1]. התחלואה החוזרת יוצרת פעמים רבות בהלה המונית בקרב האוכלוסייה המקומית ופוגעת אנושות במרקם החיים, בכלכלת המדינות ובאוכלוסייה שבתחום החגורה[4][5].
רקע
[עריכת קוד מקור | עריכה]Neisseria meningitidis ודלקת קרום המוח
[עריכת קוד מקור | עריכה]
 ערך מורחב – Neisseria meningitidis
ערך מורחב – Neisseria meningitidis
Neisseria meningitidis הוא חיידק גראם-שלילי אירובי בעל התארגנות נקדית דיפלוקוקית במרחב (מזכירה צמד פולי קפה), השייך לסוג Neisseria, ומוכר גם בשם מנינגוקוקוס (Meningococcus)[6]. מוכרים 13 זנים של החיידק אשר נבדלים זה מזה על סמך הקפסולה הפוליסכרידית שלהם, שמתוכם השישה הנפוצים ביותר - X ,W135 ,C ,B ,A ו-Y, גורמים למרבית המחלות בקרב בני האדם[7]. החיידק נמצא בחלל האף-לוע (Nasopharynx) בכ-10%–25% מבני האדם הבריאים, ובדרך כלל אינו גורם לבעיות בריאותיות כלשהן (האדם הוא המאכסן היחיד של החיידק)[3][8]. במקרים מסוימים (במיוחד בילדים מתחת לגיל 5 ובחולים מדוכאי מערכת חיסון), עלול החיידק להפוך לאלים ולחדור למחזור הדם. נוכחותו בדם גורמת במקרים רבים לאלח דם ולהרעלת דם חריפה שנקראת מנינגוקוקסמיה (Meningococcemia), שבאה לידי ביטוי בקרישה תוך-כלית מפושטת (DIC), דימומים, הופעת חבורות טיפוסיות ולנמק בגפיים. החיידק מתפשט באמצעות מחזור הדם לאיברי הגוף השונים, ועלול לגרום למחלה רב-מערכתית ולסיבוכים, כגון דלקת שריר הלב, דלקת מפרקים, דלקת כלי הדם, דלקת ריאות ודרכי הנשימה ודלקת קרום המוח. ללא התערבות רפואית מיידית תסתיים דלקת קרום המוח על רקע מנינגוקוקי, במרבית המקרים, במות החולה[9].

עיקר ההדבקה היא טיפתית ומתרחשת במהלך העונה הקרה והיבשה באמצעות יצירת ארוסול מדרכי הנשימה של אדם חולה בעת מגע הדוק וממושך עמו. הסיבוך השכיח ביותר בעקבות החלמה מדלקת קרום המוח על רקע מנינגוקוקי הוא פגיעה בעצבי הגולגולת (עצבים ששולטים על תנועת העיניים, שרירי הפנים והשמיעה), כשלקות שמיעה היא הנפוצה ביותר. סיבוכים נוספים כוללים נמלול, איבוד תחושה בגפיים, פרכוסים ופיגור שכלי[4][10][11].
מדינות בחגורת המנינגיטיס
[עריכת קוד מקור | עריכה]חגורת המנינגיטיס האפריקנית נמתחת לרוחבה של מרכז יבשת אפריקה שמדרום למדבר סהרה; מהאוקיינוס האטלנטי במערב ועד חופי הים האדום והאוקיינוס ההודי במזרח. להלן רשימת 26 המדינות שחגורה זאת עוברת (או סמוכה מאוד) בתחומן, ממערב למזרח[12]:
בתחום חגורה זאת מתגוררים כ-450 מיליון בני אדם שמצויים בסיכון גבוה מאוד ללקות במחלה[12]. חגורת המנינגיטיס חופפת במידה רבה את האזורים בהם שכיחות מחלת המלריה באפריקה שמדרום לסהרה גבוהה אף היא[13].
אפידמיולוגיה
[עריכת קוד מקור | עריכה]
עיקר התחלואה במנינגוקוקוס מתרחשת בתחום חגורת המנינגיטיס במהלך העונה היבשה והקרה (דצמבר - יוני, עם שיא בחודש אפריל) עם תחילת רוחות הרמתן (Harmattan) שמתחילות לנשוב ולהעלות אבק מאזור הסהרה שבצפון. העלייה החדה בזיהום האוויר, כתוצאה מהאבק שמגיע מהסהרה והיעדר הגשמים בעונה היבשה (שגורמים לשקיעת האבק), גורמים לעלייה במקרי השיעול והעיטוש בקרב האוכלוסייה המקומית, שמתגוררת בתנאי צפיפות בבתים קטנים ולא מאווררים. דבר זה מעלה את הסיכוי להפצת חיידקי Neisseria meningitidis בקרב האוכלוסייה. עם זאת, למרות הקשר הבולט בין התחלואה לבין תנאי האקלים בעונה היבשה, טרם התגלה הגורם לפתוגניות המנינגוקוקית עצמה. לפי אחת ההשערות, אוויר יבש, חם או מאובק מגרה את רקמת האפיתל של מערכת הנשימה, ובכך מקל על חיידקי המנינגוקוקוס להפוך לפולשניים[14]. מרבית המודבקים הם מתחת לגיל 30, ובעיקר ילדים[4][15].
שיעורי התחלואה בחגורת המנינגיטיס מושפעים ממספר גורמים[2][16]:
- תנאי אקלים (משך העונה היבשה, בצורות, סופות אבק)
- מצב בריאותי של האוכלוסייה המקומית (נגישות לחיסונים ולטיפול תרופתי, נוכחות מחלות רקע נלוות, קיום מצב "חיסון העדר")
- מצב דמוגרפי (הגירות המוניות, נדידת שבטים, עלייה לרגל, פליטים)
- מצב סוציואקונומי וצפיפות אוכלוסין
שיעור ההתקפה (Attack rate) בזמן התפרצות דלקת קרום המוח בתחום החגורה נע, בדרך כלל, בין 100–800 מודבקים לכל 100,000 איש, אולם באזורים ובקהילות מסוימות תועדו שיעורי התקפה גבוהים יותר, שהגיעו לכדי 1,000 מודבקים לכל 100,000 איש. התפרצויות בקנה מידה מגפתי עלולות להימשך פרקי זמן ממושכים (תועדו התפרצויות שנמשכו שנתיים-שלוש ברציפות), עם ירידה מסוימת בכמות המודבקים במהלך העונה הרטובה בשל שקיעת האבק, ולגרום לפגיעה קשה במרקם החברתי ובכלכלת המדינות המושפעות. כרבע מהחולים שמצליחים להתגבר על המחלה נותרים עם פגיעה בלתי הפיכה במערכת העצבים המרכזית[2].
השפעות על הכלכלה ומערכת הבריאות
[עריכת קוד מקור | עריכה]מגפות דלקת קרום המוח גורמות לנטל כלכלי כבד ולפגיעה רחבת היקף במגזרים הפרטיים והציבוריים במדינות המוכות. המגפות גורמות להוצאה כספית ממוצעת של כשליש מההכנסות המשפחתיות השנתיות (34%). מחקר שנערך בבורקינה פאסו על ידי Colombini וקבוצתו, חשף כי בשנת 2007 עמד התוצר המקומי הגולמי השנתי על 268 דולר לנפש, מכאן ניתן להסיק כי כ-90 דולר בממוצע מסך ההכנסות השנתיות מנוצלים להתמודדות המשפחתית עם התחלואה בדלקת קרום המוח. בעקבות סיבוכי המחלה והשלכותיה, ההוצאות עלולות להאמיר ולהגיע אף ל-154 דולר. סכומים אלה גבוהים מדי לחלק ניכר מהאוכלוסייה המקומית בתחום החגורה. ממחקר זה אף עולה כי עובדים ותלמידים שנדבקים בדלקת קרום המוח נעדרים בממוצע 21 ו-12 ימים מהעבודה ומבתי הספר בהתאמה. מצב זה רק מחמיר את המיתון בכלכלת מדינות אלה[5][17].
במחקר אחר שנערך על ידי Bloom וקבוצתו, נבדק מדד הקרוי DALY (Disabiliy-adjusted life year). מדד זה בודק כמותית את איבוד סך כל שנות חיי אדם באוכלוסייה מסוימת בעקבות מחלה כלשהי. מהמחקר עולה כי בשנת 1995 מדד ה-DALY עבור דלקת קרום המוח במדינות חגורת המנינגיטיס עמד על 42.5%. אינדיקציה זאת, יחד עם הערכות מומחים שגורסות כי כרבע מאוכלוסיית המחלימים נותרת עם פגיעה בלתי הפיכה כלשהי במערכת העצבים המרכזית אשר מגבילה בצורה משמעותית את שילובם בשוק העבודה, מדגישה פעם נוספת את חומרת המצב באפריקה שמדרום לסהרה, וקושרת בין איבוד היכולת הפרודוקטיבית של האוכלוסייה המקומית לבין המצב הכלכלי הרעוע[18][19].
ניסיונות ההתמודדות עם המגפות יוצרות נטל כבד גם על רשויות הבריאות המקומיות. הדבר בא לידי ביטוי במחסור משמעותי בצוותים רפואיים, ביכולת הגעה למוקדי התפרצות התחלואה, ובזמינות תרופות וחיסונים. הדבר גורם לא פעם לשיבוש תוכניות למאבק במחלות זיהומיות אחרות באזור, דוגמת מלריה, שיתוק ילדים, קדחת צהובה ואחרות[15].
היסטוריה
[עריכת קוד מקור | עריכה]מחקרים העלו שמגפות של דלקות קרום המוח החלו באזור הקרוי היום חגורת המנינגיטיס לפני כ-100 שנים[20]. מחקרים אפידמיולוגיים שנערכו באזור החל משנות ה-40 של המאה ה-20 הראו מגמה קבועה יחסית של התפרצויות מגפתיות באזור אחת ל-8 עד 12 שנים, ואולם החל מראשית שנות ה-80 של המאה ה-20 נצפה שינוי במגמה זאת כאשר פרק הזמן בין ההתפרצויות הולך וקטן בעוד ששטח החגורה הולך וגדל. אזורים שבעבר נמצאו מחוץ לחגורה, כגון בורונדי, רואנדה, הרפובליקה הדמוקרטית של קונגו וטנזניה מהווים כעת חלק ממנה. בשנת 2010 לבדה, השנה שבה פותח החיסון המצומד כנגד זן A של החיידק, דווחו למעלה מ-224,000 מקרי הדבקה ברחבי החגורה[2][4].
להלן רשימת התפרצויות מפורסמות של דלקת קרום המוח במדינות חגורת המנינגיטיס לפי סדר כרונולוגי:
| מקום ושנה | מספר הנדבקים | מספר הנפטרים | אחוז התמותה | הערות |
|---|---|---|---|---|
| סודאן (1918–1924 / 1926–1931)[21] | אלפים | אלפים | ? | המגפה התפשטה לסודאן, ככל הנראה, מאוגנדה שבדרום על ידי נשאים אסימפטומטיים. מעריכים כי 8 מכל 10 מודבקים נספו במהלך שני גלי המגפות |
| צ'אד (1937–1939)[22] | 10,000 | 6,500 | 65 | עד שנת 1960 הייתה צ'אד קולוניה צרפתית הקרויה אפריקה המשוונית הצרפתית |
| בורקינה פאסו (ינואר - אפריל 1939)[23] | 6,783 | 3,118 | 45.9 | עד שנת 1984 נקראה בורקינה פאסו רפובליקת וולטה עלית |
| טנזניה (1942)[24] | 11,687 | 6,960 | 59.5 | המגפה פרצה במושבת הנאמנות הבריטית טנגניקה |
| גאנה (1945–1949)[25] | 34,000 | 3,200 | 9.4 | עד שנת 1957 הייתה גאנה חלק מקולוניה בריטית הקרויה חוף הזהב |
| ניגריה (1949–1950 / 1960–1962)[26] | 98,458 / מעל 72,000 (בהתאמה) | 16,055 / מעל 5,000 (בהתאמה) | 16.3 / כ-6.9 (בהתאמה) | מעריכים כי המגפה חדרה לניגריה מצ'אד שבמזרח בשנת 1937 |
| בורונדי (אוגוסט - ספטמבר 1992)[27] | 1,239 | 215 | 17.3 | המגפה התפשטה לבורונדי, ככל הנראה, ממערב טנזניה על ידי נשאים אסימפטומטיים |
| מערב אפריקה (ינואר - מאי 1996)[2][28] | מעל 100,000 (מעל 250,000 לפי הערכות אחרות) | מעל 10,000 (מעל 25,000 לפי הערכות אחרות) | כ-10 | המגפה פרצה לראשונה בצפון ניגריה ומשם התפשטה ל-14 מדינות בחגורת המנינגיטיס. עיקר המקרים נצפו בבורקינה פאסו ובניגריה. באפריל אסרה ערב הסעודית על כניסת עולי רגל ממדינות מערב אפריקה לתחומה |
| ניגריה (18 בדצמבר 2016 - 23 ביוני 2017)[29] | 14,518 | 1,166 | 8 | Neisseria meningitidis מזן C נמצא כגורם הבלעדי למגפה |
אחוזי התמותה הגבוהים, שאפיינו את המגפות שנזכרו לעיל בחלק הראשון של המאה ה-20, ירדו בצורה חדה לקראת סוף שנות ה-40 בעקבות השימוש בתרופות אנטיביוטיות מקבוצת הפניצילינים והסולפונאמידים ובחיסון הפוליסכרידי. אולם גם אלה יחד לא היו מסוגלים להוריד את אחוזי התמותה באופן מוחלט[30].
טיפול תרופתי וחיסונים
[עריכת קוד מקור | עריכה]טיפול תרופתי
[עריכת קוד מקור | עריכה]
אופן הטיפול בדלקת קרום המוח על רקע מנינגוקוקי בתחום חגורת המנינגיטיס תלוי בסוג התחלואה; התפרצות מגפתית, או מחלה ספורדית. היות שבמדינות רבות שנמצאות בתחום החגורה אין את היכולת לבצע את ההליכים הרפואיים שנדרשים על מנת לאבחן במדויק את הפתוגן האחראי לתחלואה (ניקור מותני, תרבית מנוזל המוח והשדרה במעבדה מיקרוביולוגית), המלצת ארגון הבריאות העולמי היא להתייחס למנינגוקוקוס כעל האחראי וזאת משום שמרבית מקרי תחלואת דלקת קרום המוח מתרחשים בעקבות הדבקה בו. עם זאת הנחיות הטיפול הן שונות ונבדלות בהתאם לסוג התחלואה:[31]
- התפרצות מגפתית - היות שמגפות דלקת קרום המוח נגרמות במרבית המקרים כתוצאה מהדבקה בחיידקי Neisseria meningitidis, המלצת ארגון הבריאות העולמי מתבססת על מתן מנה אחת של כלורמפניקול בריכוז 100mg/kg, או על מתן מנה אחת של צפטריאקסון בריכוז של 100mg/kg בהזרקות לשריר.
- מחלה ספורדית - כאשר לא מדובר בהתפרצות מגפתית קיימת עלייה במקרי דלקת קרום המוח על רקע של זיהום בחיידקים אחרים דוגמת Streptococcus pneumoniae ו-Haemophilus influenzae מזן B. היות שבחיידקים אלה מנה אחת של צפטריאקסון עלולה לא להספיק על מנת להשיג הצלחה תרפויטית מלאה, הנחיית ארגון הבריאות העולמי מתבססת על מתן צפטריאקסון בריכוז של 100mg/kg ליום במשך 5 ימים בהזרקה לשריר או לווריד (במשך 7 ימים לתינוקות מתחת לגיל חודשיים).
למרות השימוש בכלורמפניקול ארגון הבריאות העולמי ממליץ על צפטריאקסון כתרופת בחירה לטיפול בדלקות קרום המוח שכן השימוש בצפטריאקסון מותר לנשים בהיריון וכאלה שמניקות וכן לתינוקות מתחת לגיל חודשיים[31][32].
פיתוח חיסון מצומד
[עריכת קוד מקור | עריכה]
זה מכבר היה ברור שהחיסון הפוליסכרידי לא מסוגל להקנות חסינות אופטימלית לתושבי חגורת המנינגיטיס. להלן הסיבות לכך:[33]
- עלות החיסון גבוהה והוא אינו בר השגה לכל שכבות האוכלוסייה.
- משך החסינות שמקנה החיסון היא קצרה (3 שנים).
- בחיסון זה קשה להשיג רמה גבוהה של חסינות בילדים צעירים סביב גיל שנה.
- החיסון לא ממגר את הנשאות של חיידקי Neisseria meningitidis ולפיכך אינו מבטיח את קטיעת שרשרת ההדבקה ואינו מקנה את אפקט "חסינות העדר".
- החיסון רגיש לטמפרטורה ולחות ששוררות באפריקה ולכן יש צורך לשנעו ולאחסנו בקירור קבוע.
בשנת 2001, בעקבות מגפת דלקת קרום המוח שפרצה במערב אפריקה בשנת 1996, הוקם מיזם משותף של ארגון הבריאות העולמי וארגון PATH (Program for Appropriate Technology in Health), בסיוע קרן ביל ומלינדה גייטס לפיתוח חיסון במטרה לבלום את התפשטות דלקת קרום המוח במדינות חגורת המנינגיטיס. במסגרת המיזם שקיבל את השם Meningitis Vaccine Project) MVP) פותח תרכיב (המצומד לחלבון דמוי רעלן הטטנוס לשם הגברת פעילות החיסון) כנגד זן A של Neisseria meningitidis, שגורם לעיקר התחלואה באזור[34][35]. החיסון, שנבדק על 11,100 מתנדבים, נמצא יעיל ביותר וקיבל את השם המסחרי MenAfriVac, מיועד לשימוש במדינות חגורת המנינגיטיס בלבד ומיוצר על ידי חברת Serum Institute of India LTD בעלות של פחות מ-50 סנט למנה[1][34][36].
חיסון זה הוכנס לראשונה לשימוש ב-6 בדצמבר 2010 בבורקינה פאסו, מאלי וניז'ר. עד לסוף אותה השנה חוסנו כ-20 מיליון בני אדם בגילים 1–29[37]. בין השנים 2010–2015 למעלה מ-235 מיליון בני אדם חוסנו בתרכיב MenAfriVac ב-26 מדינות בתחום חגורת המנינגיטיס והצפי הוא שעד שנת 2020 תחוסן כמעט כל האוכלוסייה בחגורה זאת, דבר אשר יגן, לפי הערכות, על כ-400 מיליון בני אדם וימנע כמיליון מקרי דלקת קרום המוח, 150,000 מיתות ו-250,000 פגיעות בלתי הפיכות במערכת העצבים המרכזית[12][38].
להלן השנים והמדינות שבהן ניתן החיסון המצומד באופן מרוכז לאוכלוסייה בתחום חגורת המנינגיטיס[12]:
| שנה | מדינות |
|---|---|
| 2010 | בורקינה פאסו, מאלי, ניז'ר |
| 2011 | ניגריה, קמרון, צ'אד |
| 2012 | סנגל, גאנה, בנין, סודאן |
| 2013 | אתיופיה |
| 2014 | גמביה, מאוריטניה, חוף השנהב, טוגו |
| 2015 | גינאה |
| 2016[39] | גינאה ביסאו, הרפובליקה המרכז-אפריקאית, הרפובליקה הדמוקרטית של קונגו דרום סודאן, אוגנדה, רואנדה, בורונדי, קניה, טנזניה, אריתריאה |

החיסון המצומד MenAfriVac החליף למעשה את החיסון הפוליסכרידי בו היו משתמשים במדינות חגורת המנינגיטיס בעתות של מגפות. להלן יתרונותיו הבולטים על פני קודמו:[38][33]
| קריטריון השוואתי | חיסון מצומד MenAfriVac | חיסון פוליסכרידי |
|---|---|---|
| משך החסינות המושגת | 10 שנים | כ-3 שנים |
| גיל מינימלי להשגת יעילות חיסון גבוהה | שנה | מעל גיל שנה |
| סילוק הנשאות של Neisseria meningitidis | כן | לא |
| הקניית "חיסון עדר" | כן | לא |
| עלות מנת חיסון | פחות מ-50 סנט למנה | יקר הרבה יותר |
| יציבות התרכיב בטמפרטורה ולחות גבוהות | כן | לא |
השימוש הרחב בתרכיב MenAfriVac גרם לירידה משמעותית בהיארעות דלקות קרום המוח בחגורת המנינגיטיס שנגרמות מזן A, אולם הוא אינו מקנה הגנה מפני יתר זני Neisseria meningitidis שמצויים באזור. נכון להיום, במסגרת מיזם MVP, נערכים מחקרים לשם פיתוח תרכיבי חיסון כנגד כל זני החיידק שמצויים במדינות החגורה[40][41].
הוראות מניעה וחיסון למטיילים באפריקה
[עריכת קוד מקור | עריכה]למטיילים שברצונם לבקר במדינות חגורת המנינגיטיס ובמיוחד במהלך העונה היבשה מומלץ להתחסן כנגד דלקת קרום המוח על רקע זיהום במנינגוקוקוס בתרכיב קודרי-ולנטי, כנגד 4 זני Neisseria meningitidis: Y, W135, C, A (Mencevax) לפחות 10 ימים לפני הנסיעה[42][43]. במקרה של מגע הדוק עם חולה בדלקת קרום המוח מומלץ לקחת טיפול אנטיביוטי מונע במהלך 24 השעות הראשונות מרגע החשיפה. הטיפול המונע שמומלץ מתבסס על מתן ריפמפיצין או ציפרופלוקסצין דרך הפה, או צפטריאקסון בהזרקה לשריר[44].
ראו גם
[עריכת קוד מקור | עריכה]לקריאה נוספת
[עריכת קוד מקור | עריכה]- David K. Patterson, Cerebrospinal Meningitis in West Africa and Sudan in the Twentieth Century. African Studies Assn. 1984. ISBN 978-0918456557.
קישורים חיצוניים
[עריכת קוד מקור | עריכה]- PATH - Meningitis Vaccine(הקישור אינו פעיל)
- Meningitis Vaccine Project
 סרטון של ארגון רופאים ללא גבולות באתר Youtube המסביר על מגפות דלקת קרום המוח בחגורת המנינגיטיס ועל פיתוח חיסון MenAfriVac, סרטון באתר יוטיוב
סרטון של ארגון רופאים ללא גבולות באתר Youtube המסביר על מגפות דלקת קרום המוח בחגורת המנינגיטיס ועל פיתוח חיסון MenAfriVac, סרטון באתר יוטיוב סרטון של ארגון PATH באתר Youtube המתאר את תהליך הכנסת החיסון המצומד לבורקינה פאסו, מאלי וניז'ר בשנת 2010, סרטון באתר יוטיוב
סרטון של ארגון PATH באתר Youtube המתאר את תהליך הכנסת החיסון המצומד לבורקינה פאסו, מאלי וניז'ר בשנת 2010, סרטון באתר יוטיוב
הערות שוליים
[עריכת קוד מקור | עריכה]- ^ 1 2 3 CDC Travelers' Health - Meningococcal Disease.
- ^ 1 2 3 4 5 Meningitis Vaccine Project - Epidemics in Africa.
- ^ 1 2 PATH - A century of destruction.
- ^ 1 2 3 4 PATH - Communities fear meningitis.
- ^ 1 2 PATH - The economic toll on families.
- ^ Patrick R. Murray, Ken S. Rosenthal, Michael A. Pfaller, Medical microbiology (5th edition). Elsevier Mosby. 2005, pp.311-312. ISBN 978-0323033039.
- ^ Harrison LH. (2010). Epidemiological Profile of Meningococcal Disease in the United States. Clinical Infectious Diseases. Mar 1;50 Suppl 2:S37-44. PMID 20144015.
- ^ Patrick R. Murray, Ken S. Rosenthal, Michael A. Pfaller, Medical microbiology (5th edition). Elsevier Mosby. 2005, p.313. ISBN 978-0323033039.
- ^ Patrick R. Murray, Ken S. Rosenthal, Michael A. Pfaller, Medical microbiology (5th edition). Elsevier Mosby. 2005, p.317. ISBN 978-0323033039.
- ^ Patrick R. Murray, Ken S. Rosenthal, Michael A. Pfaller, Medical microbiology (5th edition). Elsevier Mosby. 2005, p.315. ISBN 978-0323033039.
- ^ Meningitis: Complications and Long-Term Risks.
- ^ 1 2 3 4 PATH - Map of Africa’s meningitis belt.
- ^ World Health Organization - Malaria.
- ^ WHO - Atlas of Health and Climate.
- ^ 1 2 PATH - The pull on health systems.
- ^ WHO - Emergencies preparedness, response.
- ^ Colombini A, Bationo F, Zongo S, Ouattara F, Badolo O, Jaillard P, Seini E, Gessner BD, Da Silva A. (2009). Costs for households and community perception of meningitis epidemics in burkina faso. Clinical Infectious Diseases. Nov 15;49(10):1520-5. PMID 19842972.
- ^ Bloom DE, Sachs JD. (1998). Geography, demography, and economic growth in Africa. Brookings Papers on Economic Activity. (2):207–95. PMID 12295931.
- ^ Meningitis Vaccine Project - Impact of epidemics in Africa.
- ^ Greenwood B. (1999). Manson Lecture. Meningococcal meningitis in Africa. Transactions of the Royal Society of Tropical Medicine and Hygiene. Jul-Aug;93(4):341–53. PMID 10674069.
- ^ Childs Kohn G. (2007). Encyclopedia of Plague and Pestilence: From Ancient Times to the Present. (3rd ed.). Facts on File Library of World History. pp.264–265. ISBN 978-0816069354.
- ^ Childs Kohn G. (2007). Encyclopedia of Plague and Pestilence: From Ancient Times to the Present. (3rd ed.). Facts on File Library of World History. pp.67–68. ISBN 978-0816069354.
- ^ Childs Kohn G. (2007). Encyclopedia of Plague and Pestilence: From Ancient Times to the Present. (3rd ed.). Facts on File Library of World History. p.435. ISBN 978-0816069354.
- ^ Childs Kohn G. (2007). Encyclopedia of Plague and Pestilence: From Ancient Times to the Present. (3rd ed.). Facts on File Library of World History. p.396. ISBN 978-0816069354.
- ^ Childs Kohn G. (2007). Encyclopedia of Plague and Pestilence: From Ancient Times to the Present. (3rd ed.). Facts on File Library of World History. p.147. ISBN 978-0816069354.
- ^ Childs Kohn G. (2007). Encyclopedia of Plague and Pestilence: From Ancient Times to the Present. (3rd ed.). Facts on File Library of World History. p.285. ISBN 978-0816069354.
- ^ Childs Kohn G. (2007). Encyclopedia of Plague and Pestilence: From Ancient Times to the Present. (3rd ed.). Facts on File Library of World History. pp.53–54. ISBN 978-0816069354.
- ^ Childs Kohn G. (2007). Encyclopedia of Plague and Pestilence: From Ancient Times to the Present. (3rd ed.). Facts on File Library of World History. pp.444–445. ISBN 978-0816069354.
- ^ Nigeria: Meningitis Outbreak: 2016–2017.
- ^ Childs Kohn G. (2007). Encyclopedia of Plague and Pestilence: From Ancient Times to the Present. (3rd ed.). Facts on File Library of World History. pp.54,67. ISBN 978-0816069354.
- ^ 1 2 WHO - Standardized treatment of bacterial meningitis in Africa in epidemic and non epidemic situations.
- ^ WHO - Meningococcal meningitis.
- ^ 1 2 Meningitis Vaccine Project - Meningococcal vaccines.
- ^ 1 2 PATH - Deadly epidemic gives rise to groundbreaking partnership.
- ^ PATH - An innovative product development plan.
- ^ PATH - Advancing meningitis research.
- ^ PATH - Ready for launch.
- ^ 1 2 PATH - The promise of a new vaccine.
- ^ המדינות הבאות מתוכננות לקבל את החיסון במהלך שנת 2016.
- ^ PATH - A new vaccine, a hopeful future.
- ^ Vaccine campaign in sub-Saharan Africa reduces meningitis by 94 per cent.
- ^ חיסון נגד דלקת מנינגוקוקית של קרום המוח.
- ^ מרכז רפואי אסף הרופא - דלקת קרום המוח.
- ^ משרד הבריאות - דרכי מניעה ופיקוח על מחלה מנינגוקוקית.
הבהרה: המידע בוויקיפדיה נועד להעשרה בלבד ואינו מהווה ייעוץ רפואי.

