סרטן הערמונית
 | |
| צילום מיקרוסקופי של סרטן הערמונית | |
| תחום |
אונקולוגיה |
|---|---|
| מיקום אנטומי |
בלוטת הערמונית |
| תסמינים |
frequent urination, אין-אונות, bone pain, pelvic pain, כאב גב, odynorgasmia, ירידה במשקל |
| טיפול |
|
| קישורים ומאגרי מידע | |
| eMedicine | article/1967731 |
| DiseasesDB | 10780 |
| MeSH | D011471 |
| MedlinePlus | 000380 |
| OMIM | 176807 |
| סיווגים | |
| ICD-10 | C61 |
| ICD-11 |
2C82 |

סרטן בלוטת הערמונית (באנגלית: Prostate cancer) הוא מחלה שבמסגרתה מתפתח גידול סרטני בערמונית (הפרוסטטה), בלוטה במערכת הרבייה הגברית. המחלה מתפרצת כאשר תאים בערמונית עוברים תהליך של מוטציה ופותחים בבולמוס התרבות היוצא מכלל שליטה. תאים אלה עלולים להתפשט מחוץ לערמונית אל איברים אחרים בגוף וליצור גרורות סרטניות, במיוחד בעצמות ובקשרי לימפה. התפרצות מחלת סרטן הערמונית עלולה להיות מלווה במיחושים, בקשיים בהטלת שתן, בהפרעות זקפה ובתסמינים אחרים. יום המודעות לסרטן הערמונית מצוין כל שנה ב-15 בספטמבר.[1]
בלוטת הערמונית
[עריכת קוד מקור | עריכה]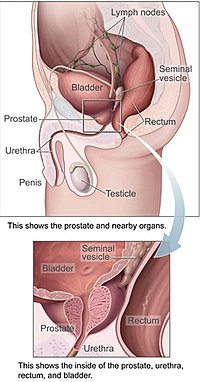
 ערך מורחב – בלוטת הערמונית
ערך מורחב – בלוטת הערמונית
הערמונית היא חלק ממערכת הרבייה הגברית שתפקידה לסייע בייצור נוזל הזרע ובאגירתו. בקרב גברים בוגרים אורכה של ערמונית טיפוסית עומד על כשלושה סנטימטרים ומשקלה כעשרים גרם. הערמונית שוכנת באזור האגן, מתחת לשלפוחית השתן ולפני החלחולת. הערמונית מקיפה חלק מן השופכה, הצינורית המאפשרת את מעבר השתן בעת הטלת השתן ואת נוזל הזרע. בשל מיקומה, מחלות הקשורות בערמונית משפיעות לעיתים על פעולת מתן השתן, פליטת הזרע ולעיתים אף על הפרשת הצואה.
הערמונית מכילה בלוטות קטנות רבות המפיקות כעשרים אחוז מנוזל הזרע המופרש בעת פליטה. בעת היארעות סרטן הערמונית, התאים המרכיבים בלוטות אלה עוברים תהליך של מוטציה והופכים לתאים ממאירים. הבלוטות בערמונית נזקקות להורמונים גבריים אנדרוגנים, על-מנת לתפקד כהלכה. עם האנדרוגנים נמנים: טסטוסטרון המופק באשכים, דהידרו-אפיאנדרוסטרון המופק בבלוטות יותרת הכליה (האדרנלים), ודיהידרוטסטוסטרון שהוא טסטוסטרון העובר תמורה בתוככי הערמונית. האנדרוגנים משפיעים גם על הופעת סימני המין המשניים, ובהם שיער הפנים והעצמת מסת השרירים בגוף הגבר.
אפידמיולוגיה
[עריכת קוד מקור | עריכה]סרטן הערמונית נחשב לסרטן שכיח ביותר. הוא מופיע אצל כ-50 אחוז מהגברים מעל גיל 70, ואצל רוב רובם של הגברים מעל גיל 90. שיעורי סרטן הערמונית באזורים שונים בעולם נבדלים זה מזה בפערים ניכרים. שיעורי המחלה הם הנמוכים ביותר בדרום אסיה ובמזרחה, המחלה שכיחה יותר באירופה, ושכיחותה הרבה ביותר מצויה בארצות הברית.[2] על-פי נתוני החברה האמריקאית לחקר הסרטן, סרטן הערמונית הוא המחלה הממארת הפחות שכיחה בקרב גברים ממוצא אסיאתי, שכיחה ביותר אצל גברים אפרו-אמריקאים, ושכיחותה בקרב גברים לבנים מצויה ביניהם.[3][4] ברם, אפשר ששיעורים גבוהים אלה מושפעים משיעורי האבחון המוגברים.[5]
לפי נתוני משרד הבריאות משנת 2022, ישראל נמצאת במקום ה-58 בעולם מבחינת שיעור ההיארעות של סרטן הערמונית בגברים, אולם שיעור התמותה בישראל נמוך ביחס לעולם, ישראל מדורגת במקום ה-143 בעולם בשיעור התמותה מסרטן הערמונית[6].
קבוצת הגיל המועדת ביותר להתפרצות המחלה היא גברים בני למעלה מחמישים. זהו סוג הסרטן הנפוץ ביותר בקרב גברים בארצות הברית, והוא גורם התמותה הסרטני הגבוה ביותר בארצות הברית בקרב גברים, לאחר סרטן הריאות. אף בבריטניה זוהי סיבת המוות השנייה בשכיחותה מבין הממאירויות, לאחר סרטן הריאות. 35,000 גברים בריטים בקירוב מאובחנים מדי שנה בממלכה המאוחדת כסובלים מן המחלה, ועשרת אלפים נפטרים כתוצאה ממנה. גברים רבים הלוקים במחלה אינם סובלים מתסמינים כלל, אינם מטופלים באופן כלשהו ולבסוף מוצאים את מותם בנסיבות שונות לחלוטין שאינן קשורות למחלה כלל.
תופעה זו מתרחשת עקב העובדה שגידולים בערמונית מתפתחים באיטיות רבה במרבית המקרים, ובשילוב העובדה שגברים רבים מאובחנים כסובלים מהמחלה לאחר שעברו את שנתם השישים. בשל כך, פעמים רבות הם נפטרים כתוצאה מסיבות מוות הנעדרות כל זיקה לסרטן הערמונית, ובהן מחלות לב וכלי דם, דלקת ריאות, ממאירויות אחרות ושאר גורמי תחלואה בקרב בני גילם. גורמים רבים, ובהם תורשה ותזונה, התגלו כמעורבים בהתפתחותו של סרטן הערמונית. במסגרת ניסוי "The Prostate Cancer Prevention Trial" נמצא כי התרופה פינאסטריד (הנמכרת בישראל בשמות פרופסיה, בהתוויה למניעת נשירת שיער, ופרו-קיור) מפחיתה את שיעורי היארעות סרטן הערמונית בכ-30 אחוז. מאידך, ישנה טענה שנויה במחלוקת כי תרופה זו מעלה במקביל את הסיכון לחלות במחלות סרטן אגרסיביות יותר, אך מחקרים חדשים החלישו טענה זאת.[7][8]
תסמינים
[עריכת קוד מקור | עריכה]
סרטן הערמונית אינו גורם בדרך כלל תסמינים כלשהם כאשר הוא במצבו ההתחלתי ועד הגיעו לדרגה מתקדמת. לעיתים קרובות הוא מאובחן באמצעות בדיקות נוספות המוזמנות על-מנת לחקור את פשר תוצאות בדיקת דם שגרתית של ה-PSA הנמצאות גבוהות מן הרמות הנורמליות. ברם, לעיתים סרטן הערמונית גורם לתסמינים, הדומים פעמים רבות לאלו של מחלות דוגמת הגדלה שפירה של הערמונית (BPH). עם תסמינים אלה נמנים הטלת שתן תכופה, הטלת שתן לילית תכופה, קושי ביצירת זרם של שתן ובשמירה על יציבותו, הימצאות דם בשתן ותחושת כאב בעת מתן השתן.
סרטן הערמונית נקשר גם להפרעות בתפקוד המיני משום שבלוטת הערמונית מקיפה, כאמור לעיל, את השופכה הפרוסטטית. שינויים החלים בבלוטה משפיעים אפוא במישרין על תפקוד מערכת השתן. סרטן הערמונית עלול אף להביא לקשיים בתפקוד המיני, דוגמת קושי בהשגת זקפה או פליטת זרע המלווה בכאבים קשים. היות שצינור הזרע פולט את נוזל הזרע אל תוך השופכה הפרוסטטית, וההפרשות מבלוטת הערמונית עצמה מצטרפות אף הן אל תוכנו של נוזל הזרע, הרי שסרטן הערמונית עשוי להשפיע על התפקוד המיני של הגבר ולגרום לתחושת כאב בעת פליטת הזרע.
איבחון וגילוי מוקדם
[עריכת קוד מקור | עריכה]
סרטן הערמונית מתגלה במרבית המקרים באמצעות בדיקת סקר של אנטיגן סגולי PSA (באנגלית: Prostate specific antigen), שאיננה אלא בדיקת דם פשוטה, יחד עם בדיקה ידנית (החדרת אצבע הרופא אל תוך פי הטבעת ומישוש הערמונית דרך קיר המעי).
כיום ישנה דאגה מסוימת בקרב החוקרים בנוגע לאמינות וליעילות בדיקת ה-PSA. מכיוון שיש בו אחוז גבוה של בדיקות שליליות כוזבות (כשליש), ובדיקות חיוביות כוזבות (כ-60 אחוז). דבר העלול להביא לבדיקות איבחון וטיפולים מיותרים, על סמך הבדיקות החיוביות הכוזבות. בארצות הברית ישנה מחלוקת בין האגודה למלחמה בסרטן ואגודת האורולוגים שממליצים על בדיקה זו לעומת המכון הלאומי לסרטן והארגון הראשי לרפואה מונעת, שלא ממליצים על בדיקה זו כבדיקת סקר ואף ממליצים נגד ביצועה. דאגה נוספת היא אבחון יתר של סרטן הערמונית, אך כזה שלא יפגע באיכות חיי המטופל ולא יגרום למותו. אחת ההערכות היא שעבור כל 1000 איש המבצעים סקירה לסרטן הערמונית בעזרת בדיקת דם (PSA) בודדת, אצל שני אנשים בלבד ימנע מוות מהמחלה, לעומת 28 איש שאצלם המחלה תאובחן אך בצורת אבחון יתר. בשנת 2023 פורסמו תוצאות ניתוח-על שעל פיהן, הטענה כי בדיקת הסקר מצילה חיים איננה מבוססת.[9] בדיקה נוספת היא בדיקת אולטרה סאונד. במידה שבדיקה זו מראה בליטות חשודות, החשד לקיום סרטן הערמונית מאושש בדרך כלל באמצעות עריכת ביופסיה - נטילת דגימה מרקמת הערמונית ובחינתה תחת עדשת המיקרוסקופ. בדיקה זו שנעשית באלחוש מקומי ללא כל אשפוז, מאפשרת לקבוע את סוג הסרטן, מידת התפשטותו, ומידת תוקפנותו.
במקרה של חשד למחלה מפושטת, אמצעי אבחון נוספים דוגמת CT ומיפוי עצמות עשויים להתבקש על ידי הרופא על-מנת לבחון את מידת התפשטות המחלה לשאר חלקי הגוף. קיימת גישה ברפואה הטוענת שאין צורך לטפל בכל המקרים של סרטן הערמונית בשלב מוקדם. גישה זו נתמכת בישראל על ידי האגודה למלחמה בסרטן והמועצה הלאומית לאונקולוגיה למניעה ולגילוי מוקדם של סרטן. הגישה מסתמכת על העובדה כי נכון להיום אין יכולת מוחלטת להבחין בין סוג סרטן הערמונית שיהפוך לפולשני וישלח גרורות, לבין הסוג שאינו אלים ולא מאיים על חיי החולה, או על איכות חייו. גישה זו מתאימה לחולים עם מאפייני גידול לא משמעותי על סמך רמת ה-PSA, הממצאים בבדיקה הרקטלית והביופסיה בערמונית, אך היא מחייבת מעקב פעיל ורציף, כולל ביופסיות חוזרות של הערמונית על בסיס תקופתי. זכרים הנמצאים בסיכון מוגבר מחויבים במיוחד במעקב פעיל. שימוש בביופסיה חכמה שהיא אמצעי טכנולוגי חדש מאפשר מעקב מדויק יותר במיוחד בקרב חולים אלו[דרוש מקור].
פתופיזיולוגיה
[עריכת קוד מקור | עריכה]סרטן הערמונית מסווג בתור אדנוקרצינומה, הווה אומר, גידול ממאיר של בלוטה, הנוצר כאשר תאים רגילים להפקת נוזל זרע עוברים תהליך של מוטציה והופכים לתאים ממאירים. אזור בלוטת הערמונית בו מציאת האדנוקרצינומה היא השכיחה ביותר הוא האזור הפריפראלי, קרי, שולי הערמונית. בראשית, גושים זעירים של תאים סרטניים נותרים מחוברים לבלוטות ערמונית נורמליות כשלעצמן, וזהו מצב המכונה בשם קרצינומה במצבה הטבעי או גידול תוך-אפיתלי בערמונית (PIN). הגם שאין כיום בידי החוקרים כל הוכחה לכך שמצב ה-PIN הוא אמנם ראשיתו של סרטן הערמונית, הרי שהוכח קשר קרוב בין השניים. בחלוף זמן, תאים סרטניים אלה הולכים ומתרבים ומתפשטים אל רקמת החיבור (הסטרומה) ויוצרים גידול. לבסוף, הגידול עשוי להגיע לממדים גדולים מספיק על-מנת שיחדור לאיברים סמוכים, ובהם שלפוחית הזרע או החלחולת, ותאי הגידול עשויים אף לסגל לעצמם את היכולת לנוע באמצעות זרם הדם והמערכת הלימפטית. סרטן הערמונית נחשב לגידול ממאיר על שום היותו גוש תאים בעל יכולת חדירה לחלקים אחרים בגוף הגבר. כאשר מתרחשת חדירה שכזו לאיברים אחרים. מכונה שלוחת הסרטן בהם בשם גרורה. גרורותיו השכיחות ביותר של סרטן הערמונית מתפתחות בעצמות, בקשרי הלימפה, בחלחולת ובשלפוחית השתן.
גורמי המחלה
[עריכת קוד מקור | עריכה]הסיבות המדויקות להתפרצות המחלה בגוף הגבר אינן ידועות לחוקרים. הסיכון לפתח ממאירות זו נקשר במשתנים כגון גיל, מצב תורשתי, גזע, תזונה, סגנון חיים והשימוש בתכשירים רפואיים, כמו גם גורמים אחרים. ברם, גורם הסיכון העיקרי הוא הגיל. סרטן הערמונית אינו שכיח בקרב גברים שגילם עד 45 שנים, ושכיחותו הולכת וגדלה ככל שהגיל נעשה מתקדם יותר. גילו הממוצע של גבר בעת אבחון המחלה בקרבו עומד על 70 שנה. אולם, גברים רבים אינם מודעים כלל לעובדה שהסרטן מקנן בגופם. נתיחות שלאחר המוות שהתבצעו בגברים ישראלים, סינים, גרמנים, ג'מאיקנים, שוודים ואוגנדים שנפטרו כתוצאה מסיבות מוות אחרות, גילו הימצאות של סרטן הערמונית בקרב 30 אחוזים מהגברים בשנות החמישים לחייהם ו-80% בקרב גברים בשנות השבעים לחייהם. רק בשנת 2005 לבדה, על-פי ההערכות התגלו בארצות הברית כ-230,000 מקרים חדשים של היארעות המחלה ונגרמו כ-30,000 מקרי מוות כתוצאה ממנה.
רקעו התורשתי של הגבר תורם למידת הסיכון לחלות בסרטן הערמונית הנשקפת לו. טענה זו זכתה לסימוכין בדמות שיעורים מוגברים של היארעות סרטן הערמונית בקרב קבוצות גזע מסוימות, בקרב תאומים זהים שלקו בסרטן הערמונית ובקרב גברים שנתגלו בהם גנים מסוימים. בארצות הברית, סרטן הערמונית מופיע בתדירות גבוהה יותר בקרב גברים ממוצא אפרו-אמריקאי מאשר גברים לבנים או היספאנים, ועל-פי הנתונים המחלה גם קטלנית יותר בקרב הגברים ממוצא אפרו-אמריקאי. גברים אשר להם אח או אב שלקו במחלת סרטן הערמונית הם בעלי סיכון כפול ביחס לרגיל ללקות גם הם במחלה. מחקרים שנערכו על תאומים בסקנדינביה העלו ממצאים לפיהם ניתן להסביר כארבעים אחוזים מהסיכון ללקות בסרטן הערמונית באמצעות גורמים תורשתיים. ברם, לא נמצא עד כה אף גן בודד האחראי להתפתחותו של סרטן הערמונית, הגם שגנים רבים נקשרו להתפרצות המחלה. שני גנים (BRCA1 ו-BRCA2) הידועים כגורמי סיכון חשובים להתפתחות סרטן השחלות וסרטן השד בקרב המין הנשי, נתגלו גם כבעלי זיקה להיארעות סרטן הערמונית.
סוגים מסוימים של מאכלים, ויטמינים ומינרלים עלולים לתרום להגדלת הסיכון ללקות בסרטן הערמונית. גברים בעלי שיעורים גבוהים בדם של חומצות שומן מסוימות וחומצה לינולאית הם בעלי סיכון מוגבר להתפתחות המחלה. אולם, אותה סדרה של מחקרים הראתה כי גברים בעלי שיעורים גבוהים בדם של חומצות שומן אחרות, נהנו דווקא מסיכון מופחת להיארעות סרטן הערמונית. מחקר ארוך טווח סיכם את ממצאיו כך: "שיעורי ההימצאות בדם של חומצות שומן טראנס, ובמיוחד שומני טראנס הנוצרים באמצעות הידרוגנציה של שמן צמחי. מקושרים לסיכון מוגבר להאירעות סרטן הערמונית." גורמי תזונה אחרים העשויים להפחית את רמות הסיכון ללקות במחלה כוללים צריכה מתונה של ויטמין E (המצוי בירקות מסוימים). אומגה 3 (המצויה בדגים דוגמת הסלמון) והמינרל סלניום. דעה מקובלת היא שצריכת ליקופן (המצוי בעגבנייה, אשכולית ואבטיח) מסייע להפחתת הסיכון ללקות בסרטן הערמונית. מחקר שנערך בשנת 2007 הטיל ספק ביעילות של צריכת הליקופן. רמות נמוכות בדם של ויטמין D עלולות אף הן להגביר את הסיכון לחלות בסרטן הערמונית. דבר זה אפשר שקשור לחשיפה נמוכה לקרינת אולטרא-סגול, שכן חשיפה לקרני UV עשויה להביא להימצאות מוגברת של ויטמין D בגוף האדם.
נמצא גם קשר מסוים בין סרטן הערמונית לבין תרופות, פעולות רפואיות ומצבים בריאותיים. שימוש יומיומי בתרופות נוגדות-דלקת (NSAID) דוגמת אספירין, איבופרופן או נפרוקסן עשויה להפחית את הסיכון ללקות במחלה. גם השימוש בתרופות להורדת כולסטרול מסוג סטטינים (דוגמת ליפיטור, סימוביל וקרסטור) עשוי להביא אף הוא להפחתת סיכויי התפתחות המחלה. שפיכות זרע מרובות עשויות אף הן להביא להפחתת הסיכון הנשקף לגבר ללקות במחלה. מחקר אחד הראה כי גברים שפלטו זרע חמש פעמים בשבוע בשנות העשרים לחייהם נהנו משיעור מופחת של היארעות סרטן הערמונית, אך מחקרים אחרים לא העלו כל יתרון בהתנהגות זו ביחס לסיכון ללקות במחלה. זיהום או דלקת בערמונית (פרוסטאטיס) עלול להגביר את הסיכוי לחלות בסרטן הערמונית. במיוחד, הידבקות במחלות מין כגון כלמידיה, זיבה או עגבת עלול להגביר את הסיכון. לבסוף, השמנת יתר ורמות גבוהות של טסטוסטרון בדם עלולים אף הם להגביר את הסיכון לחלות בסרטן הערמונית. מחקר שהתפרסם במאי 2007 העלה כי חיילים בצבא ארצות הברית בדימוס שנחשפו בעת שירותם בווייטנאם לחומר ההדברה המכונה "אייג'נט אורנג'" היו בעלי סיכוי מוגבר ב-48% ללקות בסרטן ערמונית חוזר לאחר ניתוח להסרת הגידול. ניתן לומר אפוא כי הסיכון ללקות בסרטן הערמונית עשוי לפחות כתוצאה משינויים באורח החיים, דוגמת הפחתת תזונה של שומן שמקורו בבעלי חיים.
מחקר[דרוש מקור] שנערך על ידי מועצת הסרטן של ויקטוריה, גילה כי גברים שדיווחו כי הם מאוננים דרך-קבע ("למצער[דרושה הבהרה] חמש פעמים בשבוע") נהנו משיעורים נמוכים באופן משמעותי של היארעות המחלה. החוקרים שיערו כי דבר זה עשוי לנבוע מהעובדה כי פליטת זרע שגרתית מפחיתה את הצטברותם של מרבצים קרצינוגנים (מסרטנים) דוגמת 3-methylcholanthrene המופק כתוצאה מהתפרקות כולסטרול ועלול לפגוע בתאים המרכיבים את הערמונית. החוקרים גם שיערו כי הפליטה התדירה עשויה לגרום לערמונית להתפתח במלואה, דבר המפחית את רגישותה לגורמים מסרטנים. ישנה אפשרות נוספת ולפיה ישנו גורם נוסף (כמו רמה הורמונלית) המהווה גורם משותף הן לרגישות מופחתת לסרטן הערמונית והן לקיום נטייה מוגברת לאונן. ישנן כמה ראיות המצביעות על כך שקיום יחסי מין בתדירות גבוהה מקושר לסיכון מופחת ללקות בסרטן הערמונית, הגם שתופעה זו מלווה בסיכונים הנובעים מהעברת מחלות מין הידועות כמגבירות את סיכוני היארעות המחלה. מעת שהציפוי הפנימי של הערמונית נפגע מהסרטן, הטיפולים המוכרים היחידים הם ניתוח והקרנות. שניהם עלולים להגביל את יכולתו של הגבר לפתח זקפה לאחר מכן.
מניעה
[עריכת קוד מקור | עריכה]ויטמינים ותרופות
[עריכת קוד מקור | עריכה]ראיות ממחקרים אפידמיולוגיים מראות שהגורמים הבאים הם בעלי סגולות הגנה מפני התפתחות סרטן הערמונית: סלניום, ויטמין E, ליקופן ומזונות העשירים בסויה. רמות גבוהות בדם של ויטמין D עשויות אף הם להביא להשפעה דומה. פיטואסטרוגנים המופקים מפולי סויה ומקורות צמחיים אחרים עשויים לסייע במניעת התחלואה סרטן הערמונית. טורמיפין, תרופה ממשפחת המאפננים הסלקטיביים של קולטני האסטרוגן (SERN) נראית מבטיחה במסגרת ניסויים קליניים ראשוניים. שתי תרופות החוסמות את המרה הטסטוסטרון לדיהידרוטסטוסטרון - פינאסטריד ודוטאסטריד הראו אף הן ממצאים מבטיחים. השימוש בתרופות אלה למניעה ראשונית של המחלה עודו נמצא בשלב הניסויים, והן אינן מצויות בשימוש נרחב לצורך זה. הבעיה העיקרית המצויה בשימוש בתרופות אלה היא שהן עשויות למנוע את התפתחותם של גידולים סרטניים מסוכנים פחות, ובשל כך להגביר את סיכויי התפתחותם של גידולים ממאירים בעלי סיכון גבוה יותר שסיכויי ההחלמה מהם נמוכים הרבה יותר. מחקרים חדשים מצאו כי פינאסטריד לא הגבירה את שיעורי התחלואה בסרטן בעל דרגת סיכון גבוהה. מחקר משנת 2008 העלה כי פינאסטריד הפחיתה את שיעורי ההיארעות של סרטן הערמונית בכ-30 אחוזים. במחקר המקורי נכתב כי הקטנת הערמונית הנגרמת מהשימוש בתרופה משמעה כי גוברים סיכויי הרופא להצליח לאתר קיני-סרטן ותאים ממאירים הנחזים כסרטן אגרסיבי. מרבית הגברים במחקר זה שנתגלה בגופם סרטן הערמונית - אגרסיבי אם לאו - בחרו לקבל טיפול, ורבים נותחו וערמוניתם הוסרה בשלמותה. לאחר מכן, פתולוג בחן בקפידה כל אחת מ-500 ערמוניות אלה והשווה את סוגי הסרטן שמצא עם אלה שאובחנו לכתחילה באמצעות הביופסיה. המסקנה הייתה כי פינאסטריד לא העלתה את שיעורי ההיארעות של סרטן הערמונית מן הסוג האגרסיבי יותר.
תה ירוק עשוי להביא להשפעה מגוננת (בשל הפוליפנול המצוי בו), הגם שהמחקר הקליני המקיף ביותר שנערך בנושא הראה שאין כל השפעה חיובית. מחקר משנת 2006 שנערך על נגזרי תה ירוק הראה ממצאים מבטיחים בנוגע למניעת סרטן הערמונית בקרב חולים שהיו נתונים בסיכון גבוה ללקות במחלה. מחקר שהתפרסם באחרונה בכתב העת של "המכון הלאומי לסרטן" בארצות הברית מעלה את האפשרות כי נטילת מולטיויטמין למעלה משבע פעמים בשבוע עשויה להגביר את הסיכון לחלות בסרטן הערמונית. מחקר זה לא נחל הצלחה בניסיונו לגלות מהם בדיוק הוויטמינים האחראים לסיכון מוגבר זה (כפול כמעט), הגם שהמחקר מעלה את האפשרות שויטמין A, ויטמין E ובטא-קרוטן הם הגורמים. מוצע כי אלו הנוטלים מולטיויטמין לעולם לא יעברו על המינון היומי המומלץ הנקוב על התווית. מדענים ממליצים על תזונה מאוזנת, בריאה ועשירה בסיבים תזונתיים, ועל הפחתה באכילת בשר.
טיפול
[עריכת קוד מקור | עריכה]
הטיפול במחלה זו תלוי בחומרת המחלה. הטיפולים העיקריים לסרטן הערמונית הם ניתוח, רדיותרפיה, ברכיתרפיה, כימותרפיה, טיפול הורמוני חוסם טסטוסטרון (למשל באמצעות קזודקס), וטיפול הורמונלי רדיקלי הכולל כריתת אשכים, כדי להוריד את רמות הטסטוסטרון. אף שהטיפול האחרון יעיל וזול, הוא נחשב[דרוש מקור] לבלתי מקובל על ידי הגברים.
אפשרויות הטיפול במחלת סרטן הערמונית במטרה להביא להחלמה מלאה מהמחלה הן בעיקר ניתוח והקרנות. בעבר הניתוח היה גורם לאימפוטנציה ב-100 אחוז מהמקרים וכן סיבוכים של אי שליטה במתן שתן, עקב הפגיעה בעצב העובר ליד מעטפת הערמונית. כיום, בעקבות שיפור הניתוח, השכיחות לאימפוטנציה ירדה. לאחרונה[דרוש מקור] על ידי ד"ר דייוויד ב. סאמאדי פותחה שיטת ניתוח חדשנית בעזרת רובוט.
טיפולים מוצעים אחרים, דוגמת טיפול להפחתת אנדרוגן וטיפול הורמונלי בפרט, כימותרפיה, הקרנות קרני פרוטונים, ברכיתרפיה (השתלת גבישים רדיואקטיביים בערמונית), קריותרפיה (ניתוח בהקפאה), חימום ממוקד של הערמונית, אולטרה סאונד ממוקד רב-עוצמה (HIFU) וכן טיפול ניסיוני באלקטרופורציה בלתי-הפיכה קיימים אף הם בהתאם למצבו הקליני של החולה ולתוצאה הטיפולית הרצויה. כמתואר להלן (בפסקת הטיפול ההורמונלי), אביראטרון אצטאט הוא טיפול הנראה מבטיח בהביאו להקטנת ממדי הגידול ותוצאות בדיקת ה-PSA בדם, כאשר ניתן לחולי סרטן ערמונית אגרסיבי ומפושט המצויים במצב סופני.[10]
בשנת 2016, החוקרים הישראלים יורם סלומון ואביגדור שרץ פיתחו שיטה חדשנית לטיפול במחלה[11] הכוללת שימוש בחומר שנכנס למטופל דרך הזרקה תת-וורידית ונצמד אל התאים הסרטניים[12]. מכיוון שהחומר רגיש לאור, חשיפה מידתית של האזור הנגוע לאור גורמת להשמדה של התאים הסרטניים ללא פגיעה ברקמות הסמוכות אליהם. בשנת 2017, נמצא טיפול נוסף שעובד אף הוא על אותו עקרון באמצעות חומר שנקרא לוטציום PSMA[13][14]. החומר מכיל גלוקוז ונצמד לתאים הסרטניים שצורכים גלוקוז יותר מתאים אחרים[15].
טיפול תרופתי בקרינה מייננת
[עריכת קוד מקור | עריכה]רדיום-223 היא תרופה הרשומה לשימוש בישראל בשם קסופיגו. קסופיגו מיועדת לטיפול בסרטן הערמונית בחולים עם גרורות בעצמות, והיא התרופה המאושרת הראשונה שעושה שימוש בקרינת אלפא.
התרופה פולטת קרינה מייננת מסוג אלפא, שגורמת נזק רב לתאים הסרטניים אך מגיעה לטווח קצר מאוד (מספר שכבות תאים בודדות) ולכן אינה פועלת באופן מפושט על כלל הגוף. השפעת הקרינה מתחוללת בDNA של התאים המתחלקים בגרורות, עם השפעה מינימלית על מערכות אחרות. לתרופה פרופיל בטיחותי טוב ומעט תופעות לוואי[16] והיא ניתנת בזריקה תוך-ורידית של רדיום-223, במינון המותאם למשקל הגוף: 0.05 מגה-בקרל לכל ק"ג. לאחר הזריקה משתחרר החולה לביתו ללא צורך באשפוז. הרשות האמריקאית למזון ולתרופות (FDA) אישרה את קסופיגו לשימוש בחולי סרטן ערמונית מתקדם עם גרורות בעצמות[17] ב-2013. הרשות האירופית לתרופות (European Medicines Agency) אישרה את השימוש בקסופיגו באותה שנה.[18] בישראל התרופה מאושרת ורשומה באגף הרוקחות במשרד הבריאות משנת 2014.
פרוגנוזה
[עריכת קוד מקור | עריכה]גילו ומצב בריאותו הכללי של הגבר וכן מידת ההתפשטות, תוצאות הבדיקה הפתולוגית של הגידול ותגובת המחלה לטיפול הראשוני הם הגורמים העיקריים לקביעת הסכות (פרוגנוזה) של המחלה, קרי, סיכויי החולה להחלמה מלאה או הערכה לגבי תוחלת ואיכות החיים הצפויות לו. משום שמחלת סרטן הערמונית מופיעה בעיקר בקרב גברים בגיל מבוגר יחסית, רבים מהם ימותו כתוצאה מגורמי תמותה אחרים עוד בטרם סרטן הערמונית, שהתפתחותו איטית, יחל לתת בהם את אותותיו. עובדה זו מקשה מאוד על בחירת דרך הפעולה הטיפולית המיטבית, אם בכלל.[19] ההחלטה האם לטפל בסרטן מקומי של הערמונית (גידול המוכל בתוככי גבולות הערמונית) במטרה להביא למיגורה המלא של המחלה היא החלטה הנתונה לשיקול דעתו של החולה המתלבט בין תוצאת הטיפול המקווה לבין תופעות הלוואי והנזקים האפשריים שהטיפול עשוי להסב לאיכות ולתוחלת חיי החולה, ובהם פגיעות במעיים, במערכת השתן ובתפקוד המיני.
ראו גם
[עריכת קוד מקור | עריכה]- קרצינומה - גידול סרטני מוצק (גושי)
- מדד גליסון
לקריאה נוספת
[עריכת קוד מקור | עריכה]- ד"ר רוברט ברקוב (עורך ראשי), מֶרְק - המדריך הרפואי השלם, בהוצאת כנרת זמורה ביתן דביר והד ארצי, 2002, עמ' 1060-1061
קישורים חיצוניים
[עריכת קוד מקור | עריכה]- סרטן הערמונית - מידע כללי, האגודה למלחמה בסרטן
- צרור שאלות ותשובות, אתר אינפומד
- סרטן הערמונית(הקישור אינו פעיל) - מאמר מקיף כולל תסמינים, גורמים, דרכי אבחון ומניעה
- טיפול בסרטן על ידי הקפאת הערמונית(הקישור אינו פעיל) - אתר מרכז רפואי הדסה
- הערך "סרטן הערמונית", באתר ויקירפואה
 פרופ' אבי שטיין, סרטן הערמונית - דרכי אבחון וטיפול - וידאו, באתר הערוץ האקדמי, 18/12/2007
פרופ' אבי שטיין, סרטן הערמונית - דרכי אבחון וטיפול - וידאו, באתר הערוץ האקדמי, 18/12/2007 פרופ' שמעון מרטיק, כל מה שרציתם לדעת על סרטן הערמונית - וידאו, באתר הערוץ האקדמי, 28/01/2008
פרופ' שמעון מרטיק, כל מה שרציתם לדעת על סרטן הערמונית - וידאו, באתר הערוץ האקדמי, 28/01/2008 סרטן הערמונית, סרטון באתר יוטיוב (פרופ' רפי קרסו עם ד"ר רענן ברגר: כל מה שרצית לדעת על סרטן הערמונית)
סרטן הערמונית, סרטון באתר יוטיוב (פרופ' רפי קרסו עם ד"ר רענן ברגר: כל מה שרצית לדעת על סרטן הערמונית) סרטן הערמונית, סרטון באתר יוטיוב (פרופ' עופר יוספוביץ עם פרופ' רפי קרסו על סרטן הערמונית - אבחון וטיפול)
סרטן הערמונית, סרטון באתר יוטיוב (פרופ' עופר יוספוביץ עם פרופ' רפי קרסו על סרטן הערמונית - אבחון וטיפול)- ארז גרטי, סרטן הערמונית, במדור "מאגר המדע" באתר של מכון דוידסון לחינוך מדעי, 19 ספטמבר 2010
- פרופ' חיים מצקין, סרטן הערמונית: תמיד מצריך טיפול? 10 עובדות, באתר ynet, 4 בספטמבר 2011
- יפה שיר-רז, מחלוקת רופאים: האם חובה לטפל בסרטן ערמונית?, באתר ynet, 11 במאי 2012
- מארק ב' גרניק, הוויכוח הגדול על סרטן הערמונית, במדור סיינטיפיק אמריקן של מכון דוידסון, 28 במאי 2012
- סרטן הערמונית: מחלה לגברים בלבד, באתר וואלה, 25 בדצמבר 2012
- כל החידושים בטיפולי סרטן הערמונית - ד"ר רענן ברגר בתוכנית חיים בריא באתר נענע 10
- פרופ' ג'ק בניאל וד"ר רפאל פפר, סרטן הערמונית: מתי לא צריך לטפל במחלה בכלל, באתר ynet, 4 באפריל 2013
- שירות הידען, כיום חיים בישראל מעל 22,000 גברים שחלו אי פעם בסרטן הערמונית * מקבץ מחקרים, באתר "הידען", 16 בספטמבר 2013
- ג'ינה קולאטה, בדיקות לאבחון סרטן הערמונית עלולות לסכן את חייכם, באתר הארץ, 29 במרץ 2009
- יפה שיר-רז, לטפל בסרטן הערמונית? בדיקה גנטית תכריע, באתר ynet, 19 בפברואר 2014
- ד"ר אהרון מנס: "כך תקטינו את הסיכון לחלות בסרטן הערמונית ", אתר Nana10
- בשורה לגברים: פריצת דרך דרמטית בסרטן הערמונית|אתר ללא הגבלה|16 מרץ 2015|(הקישור אינו פעיל)
- דליה מזורי, מכשיר חדש מאפשר זיהוי טוב יותר של סרטן הערמונית, באתר nrg, 11 במרץ 2015
 ג'ינה קולאטה, הגברים שבוחרים לא לטפל בסרטן, באתר הארץ, 12 ביולי 2016
ג'ינה קולאטה, הגברים שבוחרים לא לטפל בסרטן, באתר הארץ, 12 ביולי 2016 עידו אפרתי, איך לפתור את הדילמה של כל גבר שלישי אחרי גיל 50, באתר הארץ, 16 בספטמבר 2016
עידו אפרתי, איך לפתור את הדילמה של כל גבר שלישי אחרי גיל 50, באתר הארץ, 16 בספטמבר 2016- מערכת וואלה! NEWS, סרטן הערמונית - לטפל מיד או להישאר במעקב?, באתר וואלה, 26 בספטמבר 2018
 פרופ׳ עופר יוסיפוביץ | הרצליה מדיקל סנטר | צעירים חסרי מנוח וסרטן הערמונית, סרטון בערוץ "All•in", באתר יוטיוב
פרופ׳ עופר יוסיפוביץ | הרצליה מדיקל סנטר | צעירים חסרי מנוח וסרטן הערמונית, סרטון בערוץ "All•in", באתר יוטיוב- סרטן הערמונית, באתר אנציקלופדיה בריטניקה (באנגלית)
 ערמונית - סרטן, דף שער בספרייה הלאומית
ערמונית - סרטן, דף שער בספרייה הלאומית
הערות שוליים
[עריכת קוד מקור | עריכה]- ^ יום מודעות סרטן הערמונית 2011, באתר האגודה למלחמה בסרטן
- ^ "IARC Worldwide Cancer Incidence Statistics—Prostate". JNCI Cancer Spectrum. Oxford University Press. 19 בדצמבר 2001.
{{cite web}}: (עזרה) Retrieved on 2007-04-05 through the Internet Archive - ^ Overview: Prostate Cancer–What Causes Prostate Cancer? American Cancer Society (2006-05-02). Retrieved on 2007-04-05
- ^ Prostate Cancer FAQs. State University of New York School of Medicine Department of Urology (2006-08-31). Retrieved on 2007-04-05
- ^ Potosky A, Miller B, Albertsen P, Kramer B (1995). "The role of increasing detection in the rising incidence of prostate cancer". JAMA. 273 (7): 548–52. doi:10.1001/jama.273.7.548. PMID 7530782.
{{cite journal}}: תחזוקה - ציטוט: multiple names: authors list (link) - ^ משרד הבריאות מפרסם נתונים על סרטן הערמונית בישראל, באתר משרד הבריאות, 2022
- ^ Gine Kolata (15 ביוני 2008). "New Take on a Prostate Drug, and a New Debate". NY Times. נבדק ב-15 ביוני 2008.
{{cite news}}: (עזרה) - ^ Potosky A, Miller B, Albertsen P, Kramer B (2008). "Finasteride Does Not Increase the Risk of High-Grade Prostate Cancer: A Bias-Adjusted Modeling Approach". Cancer Prevention Research. Published Online First on May 18, 2008 as 10.1158/1940-6207.CAPR-08-0092. doi:10.1158/1940-6207.CAPR-08-0092.
{{cite journal}}: תחזוקה - ציטוט: multiple names: authors list (link) - ^ Michael Bretthauer, Paulina Wieszczy, Magnus Løberg, Michal F. Kaminski, Tarjei Fiskergård Werner, Lise M. Helsingen, Yuichi Mori, Øyvind Holme, Hans-Olov Adami, Mette Kalager, Estimated Lifetime Gained With Cancer Screening Tests: A Meta-Analysis of Randomized Clinical Trials, JAMA internal medicine, 2023-08-28, עמ' e233798 doi: 10.1001/jamainternmed.2023.3798 (באנגלית)
- ^ Richard Warry (22 ביולי 2008). "Drug for deadly prostate cancer". BBC. נבדק ב-23 ביולי 2008.
{{cite news}}: (עזרה) - ^ בתוך שעה וחצי הגידול נעלם, באתר כלכליסט, 3 באפריל 2016
- ^ "תוקד", תרופה לטיפול בסרטן הערמונית מבית מכון ויצמן למדע, באתר מכון ויצמן למדע, 2019
- ^ לוטציום (177Lu) אוקסודוטראוטיד, באתר האגודה למלחמה בסרטן
- ^ טיפולים חדשניים ויעילים בסרטן הערמונית, באתר BEOK, 2020
- ^ רותם אליזרע, תחליף לכימו: הטיפול החדש והיעיל לסרטן ערמונית, באתר ynet, 4 באפריל 2017
- ^ מידע על קסופיגו באתר האגודה למלחמה בסרטן
- ^ הודעת ה-FDA האמריקאי על אישור קסופיגו לסרטן הערמונית
- ^ הודעת EMA האירופית על אישור קסופיגו לסרטן הערמונית
- ^ "Detailed Guide: prostate cancer". American Cancer Society webpage.
הבהרה: המידע בוויקיפדיה נועד להעשרה בלבד ואינו מהווה ייעוץ רפואי.
